Jennifer Lopez, Ambulancière ES | Office Ambulances, Service de la protection et de la sécurité, Ville de Neuchâtel.
Les soins palliatifs d’un point de vue préhospitalier
La problématique préhospitalière est la suivante : nous avons peu ou pas de solutions pour les patients atteints de maladie complexe en fin de vie à leur domicile. Souvent un transport dans un service d’urgence reste la seule alternative possible.
La problématique préhospitalière est la suivante : nous avons peu ou pas de solutions pour les patients atteints de maladie complexe en fin de vie à leur domicile. Souvent un transport dans un service d’urgence reste la seule alternative possible.
Une étude statistique a démontré que les ambulanciers du canton de Neuchâtel (tous services confondus) sont confrontés à ce type de prises en charge environ 20 fois par mois. Il est important de souligner que les chiffres vont augmenter de manière importante ces prochaines années en raison, notamment, de l’augmentation des maladies complexes de longue durée ainsi que de la surcharge chronique des réseaux de soins.
Il est aujourd’hui prioritaire que les ambulanciers se forment en soins palliatifs afin de pouvoir répondre aux besoins des patients et se préparer au mieux à cette augmentation.
Dans la plupart des situations palliative rencontrées, les choses sont souvent claires pour les patients mais pas pour leurs proches. Etant dépassés par ce qu’il se passe, ils nous appellent et les équipages ambulanciers sont alors confrontés à des situations pour lesquelles ils déplorent un manque de formation pré- et postgrade.
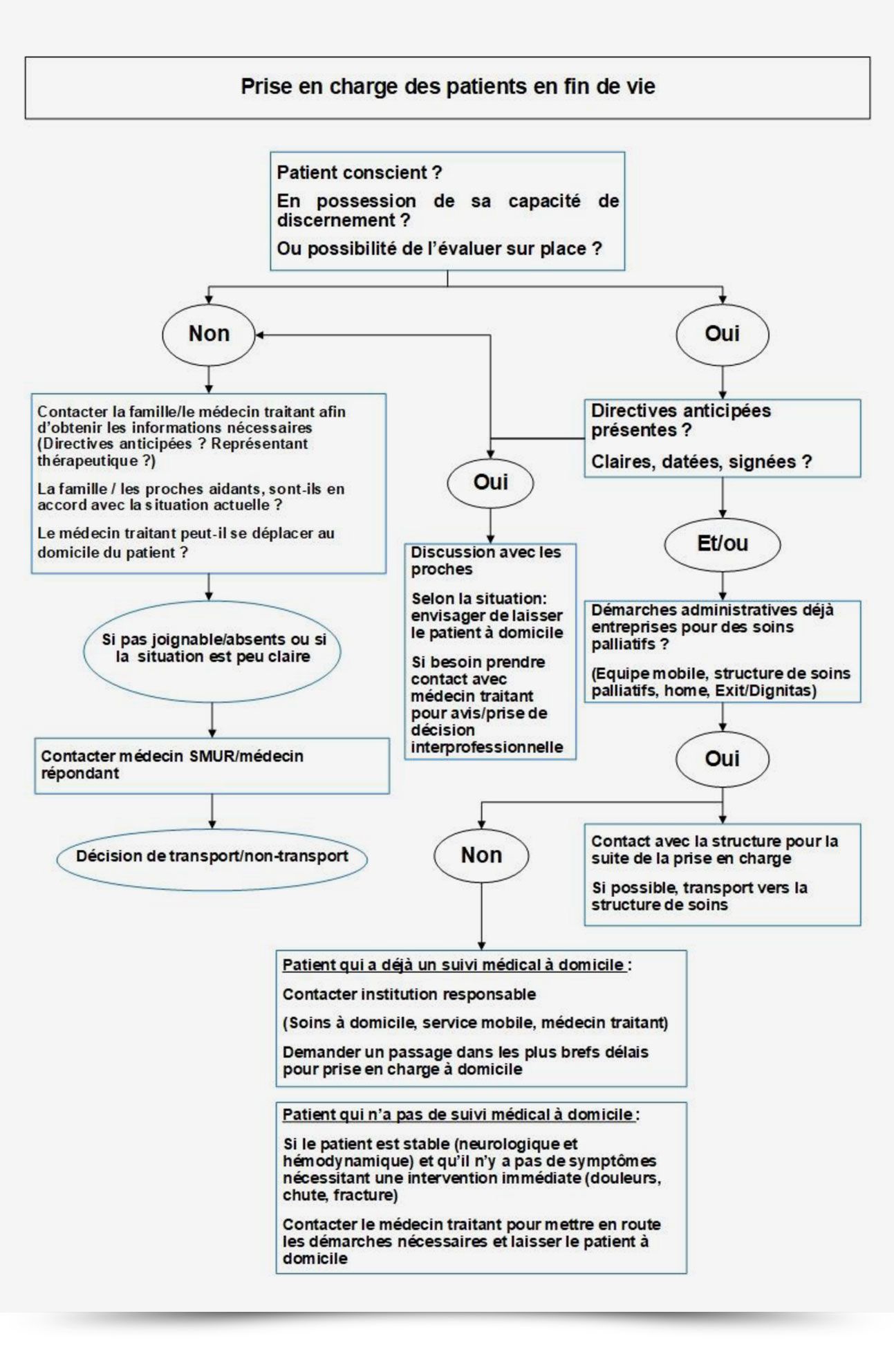
Il s’agit majoritairement de situations où l’antalgie est mal contrôlée et aucune réserve médicamenteuse de secours n’est disponible à domicile. Lorsque les patients ne souhaitent pas être transportés à l’hôpital, nous essayons toujours de trouver des alternatives en appelant le médecin traitant ou une structure de soin spécialisée qui suit déjà la situation. Pour ce faire, des aides à la décision sont en développement, dont un exemple est exposé dans la figure 1. Nous aimerions à mesure que nos connaissances évolueront, modifier ce dernier et permettre plus d’autonomie et d’alternatives pour les équipes de prises en charge.
Malheureusement, il arrive régulièrement que nous devions intervenir la nuit ou les week-ends et, faute d’alternative, nous devons transporter les patients dans une structure d’urgence. Cette situation n’est souvent pas optimale pour le patient, sa famille et l’équipage de prise en charge.
Afin d’améliorer cette situation, nous avons pris contact avec les structures de soins palliatifs existantes et présenté notre travail ainsi que la problématique rencontrée en préhospitalier. Il suffit parfois de quelques échanges téléphoniques pour désamorcer une situation en coordonnant avec le corps médical un passage plus régulier des soins à domicile, une adaptation de l’antalgie ou une prise en charge stationnaire dans une structure spécialisée. Nous avons également la possibilité d’appeler le médecin SMUR de garde à l’hôpital pour essayer de trouver une solution de manière pluridisciplinaire. Malheureusement, ce dernier ne connaît généralement pas la situation précise et nous privilégions l’échange avec le médecin traitant quand cela est possible.
Notons également que certaines interventions se concentrent uniquement sur un accompagnement des proches, qui éprouvent le besoin d’être rassurés sur l’évolution de la situation, le bon fonctionnement des procédures mises en place ou encore sur le confort de l’être aimé et qui contactent le 144 en l’absence d’autre soutien disponible.
Une autre problématique fréquemment rencontrée est celle des directives anticipées, régulièrement absentes du dossier de soin à disposition de l’équipage ambulancier. Aujourd’hui, nous avons la chance de pouvoir indiquer ce que nous souhaiterions en cas de maladie et/ou perte de sa capacité de discernement ou de communication. Un représentant thérapeutique peut être nommé et ainsi avoir la responsabilité médicale de prendre une décision si un tel cas se présentait. Peu de gens ont connaissances d’une telle possibilité d’exprimer sa volonté et cela engendre des situations souvent compliquées pour les familles, notamment en l’absence d’échange et de discussion auparavant.
Evidemment, nous essayons toujours de respecter les désirs des patients si de telles directives sont présentes mais comment agir lorsque les proches sont dépassés par les douleurs et qu’ils demandent tout de même une hospitalisation ? C’est un conflit éthique dur à porter pour les intervenants préhospitaliers et le recours à une décision pluridisciplinaire puis au débriefing sont des plus-values majeures.
La prévention faisant partie intégrante de notre profession, nous étudions actuellement la possibilité de distribuer différents documents de directive anticipées existants de manière à pouvoir en parler avec nos patients et leur famille afin de sensibiliser le grand public à cette thématique essentielle.
Les discussions avec les différentes structures de soins palliatifs du canton existantes sont ouvertes et nos échanges de point de vue entre le milieu hospitalier et préhospitalier permettent de comprendre les problématiques de l’autre et de construire nos discussions sur des objectifs communs : les soins palliatifs doivent impérativement se développer ces prochaines années et tous les professionnels de la santé sont concernés par les enjeux.
L’objectif est dans un premier temps de créer une formation pour le personnel préhospitalier qui permettra d’aborder toutes la complexité des soins palliatifs, à savoir la communication aux patients et aux proches, l’aspect médico-légal et éthique de ces prises en charge, la gestion antalgique adaptée ainsi que les différents soins de conforts. Ce type de formations permettra également de favoriser le réseautage et de connaître l’offre de soin à disposition dans le canton de Neuchâtel.
Dans un deuxième temps et une fois la formation donnée, nous aimerions mettre en place un algorithme de soin spécifique afin de rapidement accompagner le patient et ses proches au moment de notre intervention, en collaboration avec le réseau de soin.
En résumé, nos techniques de soins doivent évoluer pour s’adapter aux besoins de nos patients, et ceci passe nécessairement par le développement de nos connaissances et d’une formation continue pluridisciplinaire que nous espérons pouvoir mettre en place dans le Canton de Neuchâtel.
TRAVAIL DE DIPLÔME
Quelles alternatives au transport ont les ambulanciers ES du canton de Neuchâtel face à une situation de fin de vie à domicile ?
Liste non exhaustive, crée en octobre 2020,
depuis le site www.palliativkarte.ch
Jennifer Lopez, AMB 18-20, medi | Centre de formation médicale | Soins ambulanciers ES